コラム
-
2020.10.01
健康 病気 外来診療
早期発見がカギ!知っておきたい糖尿病予備軍「境界型」とは?(後編)
前編では、将来糖尿病に進行する可能性の高い「境界型」の判定基準や、境界型の段階で知らぬ間に体内で起こっている変化やリスクについてお話しました。
後編では、境界型の対処、治療についてお話します。その前に、人間ドックなどで血糖値とともに糖尿病の検査に用いられるHbA1c(ヘモグロビン・エーワンシー)についても少し触れたいと思います。
血糖コントロールの指標、HbA1cについて
糖代謝の状態を知るための項目として、空腹時やOGTT(75gのブドウ糖が入った炭酸水を飲み、「飲む前・飲んだ後30分・1時間・2時間」に採血して血糖値を調べる検査)での血糖値だけでなくHbA1c(ヘモグロビン・エーワンシー)というものがあります。HbA1cは、赤血球のヘモグロビンがブドウ糖と結びついた割合(%)を示すもので、過去1~2月間の平均血糖値の指標です。ですから、検査前日に食べ過ぎたから即HbA1cが急上昇する、ということにはなりません。HbA1cの基準値は4.3~5.8%ですが、人間ドック学会では5.5%以下を正常と判定しています。6.5%を超えると糖尿病型であり糖尿病の可能性が高くなります。
食後高血糖があると、空腹時血糖値が正常型でもHbA1cが高くなりますので、その場合にはOGTTを行うことが勧められます。「空腹時血糖値が正常高値または空腹時高血糖で、かつHbA1c5.7~6.4%」であるときは、「血糖値とHbA1cの両者とも正常」であるときと比較し、糖尿病発症リスクは31.9倍上昇するとも報告されています。
境界型の病態について
境界型の病態は、血糖値を下げるホルモンであるインスリンが出にくくなること(インスリン分泌の低下)と、インスリンが効きづらくなること(インスリン抵抗性の増大)が組み合わさったものであり、後者が主体の場合その多くはメタボリックシンドローム(内臓脂肪の過剰蓄積があり、かつ血圧、血糖、血清脂質のうち2つ以上が基準値から外れている状態を言い、心筋梗塞や脳梗塞などになりやすい)を指します。糖代謝異常は、インスリン分泌などに関与する遺伝因子や、過食・運動不足などによる環境因子が様々に組み合わさり発症すると考えられています。
境界型の対処・治療
境界型は糖尿病に準ずる状態であり、特にIGT(図の(b),(c))は動脈硬化を促進する病態でもあります。
【図】空腹時血糖値および75gOGTTによる判定区分
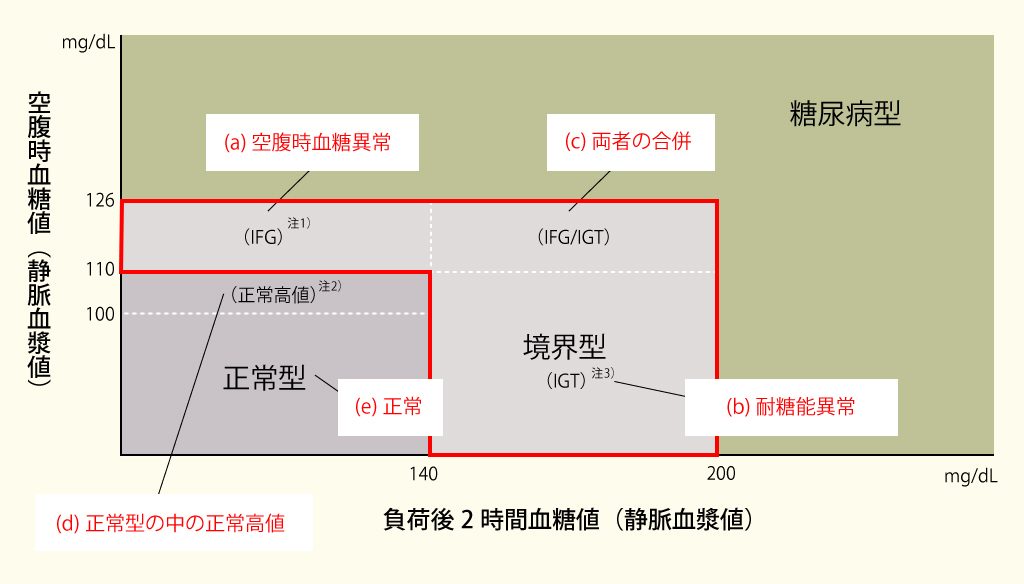
(糖尿病治療ガイド2018-2019より改変)
そのため動脈硬化性疾患の合併の有無を評価し、動脈硬化の原因となる糖尿病以外の異常(脂質異常症や高血圧症、高尿酸血症、睡眠時無呼吸症候群など)があればそれらを改善することが大切です。また、肥満があればその改善(まずは現体重の3~5%減を目指す)、食事量の適正化、動物性脂質の過剰摂取の制限、単純糖質の過剰摂取の制限(特に清涼飲料水の制限)、食物繊維の十分な摂取、間食への配慮、運動の習慣化、飲酒習慣の適正化、禁煙などを行います。その他、二糖類を単糖類(ブドウ糖や果糖)へ分解する消化酵素の活性を阻害することで、糖が小腸から吸収されるのを遅延させて食後高血糖を防ぐ薬(一定の条件を満たせば保険適応あり)もあります。
早めの受診をお勧めします!

境界型や糖尿病が疑われた場合や、糖尿病発症のリスクが高い場合には、自覚症状がなくても放置せず医療機関を受診されることをお勧めします。予防・早期診断・治療でその後の進行を遅らせることが可能です。糖尿病は現在の医学では完治はできず一生付き合っていく病気です。しかし健康な人と変わらない日常生活を維持し、健康な人と変わらない寿命を確保することを最大の目標として、ぜひ早めに受診・相談していただければと思います。
日本橋室町三井タワー ミッドタウンクリニックでは、糖尿病・脂質異常症・高血圧症などの生活習慣病の診療を専門医が行っております。ぜひお気軽にご相談ください。外来診療についてはこちらをご覧ください>>
執筆者
荒井 美乃(あらい よしの)
日本橋室町三井タワー ミッドタウンクリニック 常勤医師 [医学博士・獣医師]
合併症予防という目標に向かって、患者さんとスタッフ一同、一緒に治療していけるような糖尿病外来を目指しています。
【認定資格】
日本糖尿病学会 糖尿病専門医
日本内科学会 総合内科専門医
<参考>
日本糖尿病学会 科学的根拠に基づく糖尿病診療ガイドライン2013 南江堂,2014
日本糖尿病学会 編・著: 糖尿病治療ガイド2018-2019 文光堂,2018
日本糖尿病学会 編・著: 糖尿病専門医研修ガイドブック 改訂第6版 診断と治療社,2013
IDF(International Diabetes Federation): 糖尿病における食後血糖値の管理のためのガイドライン
https://www.idf.org/our-activities/advocacy-awareness/resources-and-tools/82:management-of-postmeal-glucose.html
前編では、将来糖尿病に進行する可能性の高い「境界型」の判定基準や、境界型の段階で知らぬ間に体内で起こっている変化やリスクについてお話しました。
後編では、境界型の対処、治療についてお話します。その前に、人間ドックなどで血糖値とともに糖尿病の検査に用いられるHbA1c(ヘモグロビン・エーワンシー)についても少し触れたいと思います。
血糖コントロールの指標、HbA1cについて
糖代謝の状態を知るための項目として、空腹時やOGTT(75gのブドウ糖が入った炭酸水を飲み、「飲む前・飲んだ後30分・1時間・2時間」に採血して血糖値を調べる検査)での血糖値だけでなくHbA1c(ヘモグロビン・エーワンシー)というものがあります。HbA1cは、赤血球のヘモグロビンがブドウ糖と結びついた割合(%)を示すもので、過去1~2月間の平均血糖値の指標です。ですから、検査前日に食べ過ぎたから即HbA1cが急上昇する、ということにはなりません。HbA1cの基準値は4.3~5.8%ですが、人間ドック学会では5.5%以下を正常と判定しています。6.5%を超えると糖尿病型であり糖尿病の可能性が高くなります。
食後高血糖があると、空腹時血糖値が正常型でもHbA1cが高くなりますので、その場合にはOGTTを行うことが勧められます。「空腹時血糖値が正常高値または空腹時高血糖で、かつHbA1c5.7~6.4%」であるときは、「血糖値とHbA1cの両者とも正常」であるときと比較し、糖尿病発症リスクは31.9倍上昇するとも報告されています。
境界型の病態について
境界型の病態は、血糖値を下げるホルモンであるインスリンが出にくくなること(インスリン分泌の低下)と、インスリンが効きづらくなること(インスリン抵抗性の増大)が組み合わさったものであり、後者が主体の場合その多くはメタボリックシンドローム(内臓脂肪の過剰蓄積があり、かつ血圧、血糖、血清脂質のうち2つ以上が基準値から外れている状態を言い、心筋梗塞や脳梗塞などになりやすい)を指します。糖代謝異常は、インスリン分泌などに関与する遺伝因子や、過食・運動不足などによる環境因子が様々に組み合わさり発症すると考えられています。
境界型の対処・治療
境界型は糖尿病に準ずる状態であり、特にIGT(図の(b),(c))は動脈硬化を促進する病態でもあります。
【図】空腹時血糖値および75gOGTTによる判定区分

(糖尿病治療ガイド2018-2019より改変)
そのため動脈硬化性疾患の合併の有無を評価し、動脈硬化の原因となる糖尿病以外の異常(脂質異常症や高血圧症、高尿酸血症、睡眠時無呼吸症候群など)があればそれらを改善することが大切です。また、肥満があればその改善(まずは現体重の3~5%減を目指す)、食事量の適正化、動物性脂質の過剰摂取の制限、単純糖質の過剰摂取の制限(特に清涼飲料水の制限)、食物繊維の十分な摂取、間食への配慮、運動の習慣化、飲酒習慣の適正化、禁煙などを行います。その他、二糖類を単糖類(ブドウ糖や果糖)へ分解する消化酵素の活性を阻害することで、糖が小腸から吸収されるのを遅延させて食後高血糖を防ぐ薬(一定の条件を満たせば保険適応あり)もあります。
早めの受診をお勧めします!

境界型や糖尿病が疑われた場合や、糖尿病発症のリスクが高い場合には、自覚症状がなくても放置せず医療機関を受診されることをお勧めします。予防・早期診断・治療でその後の進行を遅らせることが可能です。糖尿病は現在の医学では完治はできず一生付き合っていく病気です。しかし健康な人と変わらない日常生活を維持し、健康な人と変わらない寿命を確保することを最大の目標として、ぜひ早めに受診・相談していただければと思います。 日本橋室町三井タワー ミッドタウンクリニックでは、糖尿病・脂質異常症・高血圧症などの生活習慣病の診療を専門医が行っております。ぜひお気軽にご相談ください。外来診療についてはこちらをご覧ください>>
執筆者
荒井 美乃(あらい よしの)
日本橋室町三井タワー ミッドタウンクリニック 常勤医師 [医学博士・獣医師]
合併症予防という目標に向かって、患者さんとスタッフ一同、一緒に治療していけるような糖尿病外来を目指しています。
【認定資格】
日本糖尿病学会 糖尿病専門医
日本内科学会 総合内科専門医
<参考>
日本糖尿病学会 科学的根拠に基づく糖尿病診療ガイドライン2013 南江堂,2014
日本糖尿病学会 編・著: 糖尿病治療ガイド2018-2019 文光堂,2018
日本糖尿病学会 編・著: 糖尿病専門医研修ガイドブック 改訂第6版 診断と治療社,2013
IDF(International Diabetes Federation): 糖尿病における食後血糖値の管理のためのガイドライン
https://www.idf.org/our-activities/advocacy-awareness/resources-and-tools/82:management-of-postmeal-glucose.html
当ページに掲載されている情報は、開示日及び発表日当時の情報です。
現在行われているサービスや最新情報とは異なる場合がございますので、予めご了承ください。